Подводя итоги уходящего года, «Лента.ру» составила список лучших публикаций 2016-го года. Этот текст — один из них. Российская пациентская организация проводит опрос о том, следует ли сообщать больному смертельный диагноз. В социальных сетях вокруг этой темы разгорелись дискуссии. Многие считают, что доктор прежде всего должен поставить в известность близких родственников, а они уже решат, стоит ли раскрывать информацию пациенту. Однако те же люди признают, что сами в подобном случае хотели бы узнать всю правду от врача. У многих российских медиков тоже нет однозначного мнения по этому вопросу. Как этические вопросы решаются в других странах, почему медицина — это сервис, и чем отличаются российские доктора от зарубежных коллег — «Лента.ру» поговорила с Вадимом Гущиным, директором отделения хирургической онкологии Mercy Medical Center в Балтиморе, США. Он уехал в Америку в конце 1990-х, окончив медуниверситет им. Н.И. Пирогова.
«Лента.ру»: Должен ли врач говорить больному, что ему осталось жить несколько месяцев?

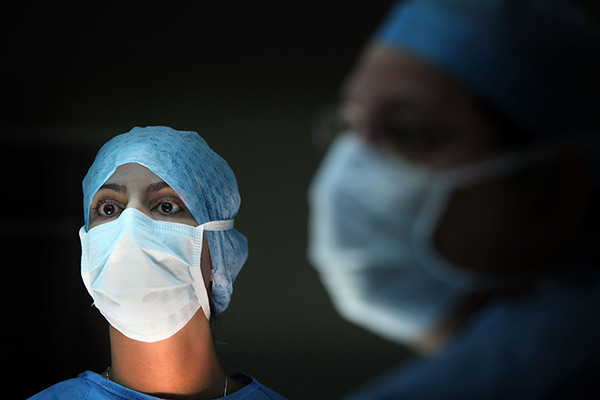
Вадим Гущин
Фото: calverthospital.org
Вадим Гущин: В Америке по закону вся информация о жизни и здоровье пациента принадлежит самому пациенту. А доктор — обычный консультант, который выясняет, что с человеком происходит. Среди больных, узнавших плохой прогноз, не замечается всплеска суицидов или депрессий — на эту тему проводились исследования. Безусловно, поведение человека в первое время меняется, но как только он переживет этот факт, жизнь продолжается.
Наверное, многое зависит от того, как об этом сказать.
Я лично слышал, как в России врачи объявляли: «У вас рак. Четвертая стадия». Или: «У вас рак, но ничего не бойтесь. Все полечим». Это оставляет удручающее впечатление.
А как нужно?
Большинству пациентов очень не нравится, когда их держат за дураков. Не нравится, когда доктор избегает смотреть в глаза, упоминать название болезни и строить прогнозы. Но когда человеку говоришь: «Знаешь, у тебя четвертая стадия онкологии. Что ты думаешь по этому поводу?», чаще всего он ответит, что оставшееся у него время — не самое важное на данный момент. Выясняется, что подавляющее большинство опасений пациента очень хорошо решаемы. Вот вы знаете, что беспокоит тяжело заболевших россиян?
Лично меня бы волновала возможная нехватка денег на лечение. И то, что семья из-за этого может влезть в неподъемные долги.
Многие считают так же. По опросам, которые я проводил среди моих родственников и друзей, в списке страхов лидируют два пункта: первый — общение с докторами и посещение больниц, второй — что лечение стоит больших денег и придется продавать квартиру для его оплаты. Но если нормально поговорить с пациентом, у него снимается общее напряжение и ты для него становишься самым лучшим доктором. Наша клиника занимается особо тяжелыми опухолями. К нам часто приходят доходяги с потухшим взглядом, но вы бы видели, какими они выходят из клиники! Почти все улыбаются. Никто им не врет, что у них теперь будет все замечательно, — наоборот, мы рассказываем, какие сложные предстоят операции, какие осложнения возможны. Они ценят искренность.

Фото: Adam Berry / Getty Images
Вы сейчас ведете семинары по этике у молодых врачей-ординаторов. Чему учите?
В том числе тому, как сообщать плохие новости. Разбираем конкретные практические навыки: на какие временные отрезки стоит разбить беседу, как входить в комнату к пациенту, как представляться, как осматривать — причем не с медицинской точки зрения. Прием должен быть структурирован. Это и врачу легче, и пациенты таким подходом довольны. Навыки общения очень важны. Когда я учился в мединституте в Москве, нам всегда говорили, что надо быть хорошим доктором, но как это сделать на практике — не объясняли. Лично я думал, что быть хорошим врачом — это значит читать много книжек и отлично сдавать экзамены.
В России многие пациенты полагают, что хороший доктор — тот, кто хорошо лечит. А то, что он грубиян или молчун, — у каждого свои недостатки.
Отличить хорошего доктора от непрофессионала обычному человеку невозможно. Сейчас разрабатываются метрики, как можно это делать по показателям лечения. Но если вам показать таблицы сравнения хирургов, вы ничего не поймете. Даже я с большим трудом смогу разобраться. Пациент обращает внимание именно на поведение доктора, как специалиста он его просто не способен оценить. Вы же не знаете, что врач видит и слышит, когда осматривает вас. Вы смотрите на его жесты, суетится он или нет, приветлив или груб, смотрит ли в глаза. И на самом деле 90 процентов того, что доктор говорит, забывается. Усваивается только небольшое количество информации и общее впечатление. Как сделать так, чтобы оно было хорошим, — об этом я и рассказываю.
В России врачи жалуются, что время приема из-за нехватки медперсонала сейчас сокращается: на посетителя отводится 10-15 минут. Как за это время что-то успеть структурировать?
У меня тоже иногда бывает не больше пяти минут на больного. Проблемы со временем абсолютно те же самые. Но за любой срок можно успеть многое. Есть такое понятие — эмпатия. Мне поначалу было сложно понять, что это такое, в России этому меня никогда не учили. Это вовсе не симпатия, тебе не надо лезть в друзья к человеку. Эмпатия — попытка понять, что думает больной сейчас и с чем он к тебе пришел. Надо встать на место больного. Очень сложный навык, но очень полезный.
Наши врачи часто относятся к пациентам свысока, как к неразумным детям. А в Америке какая модель?
В онкологии, например, отношения между доктором и пациентом строятся на долгосрочной основе. И финансово, и профессионально мы заинтересованы в том, чтобы больной и дальше к нам приходил. Многочисленные исследования показывают, что единственная хорошая долгоиграющая модель общения в этом случае — быть на одном уровне с пациентом. Представьте, что пациент пришел к врачу, тем более к онкологу. Ситуация не равносильная, дисбаланс власти очень большой. Я такой важный, а он такой маленький. Пациент «подрасти» до меня не может. Значит, я должен «спуститься». Посмотрите, я сегодня веду прием, но разве на мне белый халат?

Фото: David Gray / Reuters
Медицинская униформа устрашающе действует на больных?
Белый халат — это подтверждение статуса врача. Когда у меня сложный разговор или когда мне нужно сильно «спуститься» — я его снимаю. По этой же причине педиатры у нас ходят без халатов. Есть и другие приемы. Например, я стараюсь никогда не разговаривать с пациентом из-за стола, чтобы между нами не было препятствия. Сажусь на один уровень с глазами посетителя или ниже. Носки ботинок должны быть направлены на пациента.
Сейчас вы рассказываете об обычных технических приемах. Получается, что любой, даже неграмотный доктор, если овладеет ими, будет пользоваться успехом у пациентов. Это разве нормально?
Это плохо, но это совершенно другая тема. Я говорю о том, как хорошему доктору показать, что он действительно хороший. В Америке большое внимание уделяют общению пациентов и врачей. Этому посвящен отдельный предмет в вузах, все сдают экзамен с актерами. Оценивается, как ты поздоровался, посмотрел в глаза, как улыбнулся, как ответил на критику — и так далее.
Вы такой экзамен сдавали?
Да. Но если в первый раз это все проходить, особенно человеку с русским менталитетом, можно испытать раздражение: «Гады какие американцы, придумали еще один экзамен, чтобы денег содрать. Какая кому разница, улыбаюсь я или нет? Зато посмотрите, какие швы я накладываю на желудок: стежок к стежку». И я так думал, пока сам лично не убедился в обратном и пока не почувствовал разницу на собственном кошельке. В Америке медицина — это сервис. Мы не спасаем жизни, мы не делаем людей счастливее, мы им служим.
Если российскому доктору сказать, что медицина — сфера услуг, он, скорее всего, оскорбится.
Для меня тоже в свое время это было ножом по сердцу. Нас учили, что врач — высокое гуманистическое звание. Но прежде всего это — профессия. И я получаю очень большое удовольствие за счет, извините, пациентов. У меня ничего не болит, у меня трагедии в жизни нет, а у них — есть. И я в общем-то благодаря им удовлетворяю свои интеллектуальные потребности. Это больным спасибо, что они ко мне ходят, а не наоборот. Если у меня нет пациентов — у меня нет денег. Каждый участник медицинского бизнеса в Америке понимает: пациенты — единственная причина, по которой врачи вообще существуют.
У нас популярен миф, что в США количество и качество помощи зависит от платежеспособности пациента. Так ли это?
Ситуация в разных штатах совершенно разная. Поэтому могу сказать только о том, что сам вижу и с чем сталкиваюсь. Я живу в Балтиморе, одном из самых бедных городов Америки, с большими социальными проблемами: очень много неработающих, наркоманов, бывших заключенных. Но в лечении в нашем госпитале никому не отказывают, даже если у человека нет страховки. Практически всегда мы находим какие-то фонды для оплаты, или они лечатся бесплатно. Не помню ни одного случая, чтобы кто-то умер из-за того, что нет денег. Более того, сначала оказывается помощь, а потом смотрится финансовая составляющая. Лично я очень редко базирую свои медицинские решения на том, может себе это позволить человек или нет. Главное, чтобы это ему подходило.
Бедным все доступно?
Не так, чтобы прямо на блюдечке с голубой каемочкой, но практически все. И говорить о том, что качество лечения зависит от платежеспособности, неверно. По крайней мере, не в такой степени, как об этом рассказывается в России.
Другой миф: в Америке, если что не так, пациенты сразу в суд бегут.
В Америке, по статистике, 90 процентов любых врачей в течение карьеры хотя бы один раз встречаются с судебным иском. Это очень неприятно, это очень плохая ситуация и очень большие деньги. В Балтиморе — от миллиона долларов и выше. У меня таких денег нет, поэтому у нас много исследований на тему, что же является причиной судебных исков.
Наверное, врачебные ошибки?
Это самая ничтожная причина, по которой судят. Хотя, как показывает статистика, ошибок очень много. Но иски в основном из-за плохих отношений между пациентом и врачом. Есть хороший эксперимент, когда записывают беседу докторов и пациентов, затем слова «замазываются» аудиорядом и просто наблюдают за динамикой беседы. По манере общения можно сразу же понять, на кого подают в суд, а на кого нет. Первые доминируют в разговоре, общаются командным стилем и не дают договорить пациенту.
Когда вы уехали в Америку, многое пришлось переучивать для подтверждения российского медицинского диплома?
Хотя у меня и был красный диплом и ленинская стипендия, переучивать оказалось нечего. Все выучил заново. Объемы знаний несравнимы. В Америке учат добывать информацию по определенным принципам. Ты можешь чего-то не знать о больном — он забыл сказать, но ты точно знаешь, как вытащить информацию и как ее интерпретировать. Большой шок, когда читаешь иностранные учебники. Там не говорят, что рак желудка надо лечить так-то и так-то, как говорилось в советских учебниках. Тут пишут: были проведены такие-то исследования, которые показали, что если делать так — получишь один результат, если этак — другой. И ты уже сам домысливаешь, что в какой ситуации тебе предпочтительней. Поначалу очень странно, неуютно. Но потом, когда осваиваешь умение критически принимать решения, все встает на свои места.

Фото: Владимир Смирнов / ТАСС
У нас многие уверены, что за границей, наоборот, все четко по стандартам. Ни шагу в сторону.
Стандарты существуют. Но главное, что должен знать каждый врач, — почему, на каких основаниях они были написаны. Я видел в России много переводов европейских стандартов, но это бесполезно: чтобы их понять, врачи должны читать научную литературу. Это очень большая работа. В Америке и в Европе это делают все.
Потому что конкуренты в спину дышат?
И это тоже. Но главная причина — потому что так учили. Поговорите с любым американским участковым врачом, он расскажет о последних результатах исследований причин повышения холестерина. Они в курсе. Это профессионализм. А с коллегами, которые изобретают что-то по своим творческим принципам, потому что им показалось, что так лучше, работать очень сложно. Поэтому мне сложно проследить мысль моих российских коллег, а им кажется, что у «импортных» врачей зашоренное сознание. Как ученый я не знаю, что лучше.
Россиян приучили к мысли, что проблем в отечественном здравоохранении масса, зато наши хирурги — одни из лучших в мире.
Это очень распространенная идея: оперируют хорошо, но выхаживают плохо. У меня своя точка зрения. Я знаю, как учили врачей в России 20 лет назад. По-моему, это не сильно изменилось. После института ты приходишь в ординатуру и проводишь там какое-то время. Иногда тебе удается поассистировать. Докторов никто никогда не учил, как проводить операции. Система простая: смотри и выполняй как я. Такая методика возможна, но все-таки работает не очень хорошо. После пятилетней американской резидентуры у меня было 1200 самостоятельных операций практически на всех органах, кроме сердца, мозга и глаз. В России — не больше десятка. Вы верите теперь, что все российские хирурги — замечательные?
Обо всех никто и не говорит, но есть же у нас звезды.
Звезды есть везде. Их наличие — не заслуга системы. Именно средний уровень делает погоду, а не личные качества одного-другого. И все это зависит от образования.
Правильно делают платежеспособные россияне, когда уезжают лечить серьезные болезни за границу?
Не думаю. Одно дело — коленку заменить. Онкология, например, это не та болезнь, которую можно лечить в отрыве от того места, где живешь. Риски большие. Мало сделать операцию, надо поддерживать состояние после. Иногда у меня бывают пациенты из России. Организовать им дальнейшую адекватную терапию дома очень сложно — надо найти какого-то русского доктора, который был бы на одной волне с тобой. Я не могу советовать в этом вопросе, хотя очень хорошо таких больных понимаю.